 |
Вестибулярная шваннома (невринома VIII нерва, акустическая невринома) представляет собой доброкачественное новообразование, возникающее из шванновских клеток вестибулярной порции VIII нерва.
Заболеваемость невриномами слухового нерва составляет примерно 1 случай на 100000 населения в год. Каждый год в Российской Федерации появляется 1500 новых случаев неврином слухового нерва. Среди первичных интракраниальных опухолей вестибулярные шванномы вестибулярные шванномы занимают 4-е место (после глиом, менингиом и аденом гипофиза), составляя до 6-10% всех верифицированных опухолей мозга и поражая преимущественно лиц работоспособного возраста (30-60 лет), на который приходится более 80% случаев. Вестибулярные шванномы составляют около 30% опухолей задней черепной ямки и до 90% новообразований мосто-мозжечкового угла. Несколько чаще встречаются у женщин, чем у мужчин, примерное соотношение 3:2.
Клиническая картина зависит от размеров опухоли. При небольших размерах симптоматики может не быть вовсе. По мере увеличения опухоли в размерах появляется симптоматика, зависящая от того, какие структуры сдавливает опухоль:
- Поражения нервов.
- Нарушение слуховой и вестибулярной функции.
- Расстройства функции вкуса на передней 2/3 языка и слюноотделения (XIII нерв).
- Расстройства функций каудальной группы нервов.
- Расстройства функции мимической мускулатуры.
- Глазодвигательные нарушения.
- Симптомы раздражении/компрессии ствола головного мозга.
- Различные виды нистагма.
- Пирамидная симптоматика.
- Мозжечковая симптоматика.
- Гипертензионно-дислокационный синдром.
Диагностика
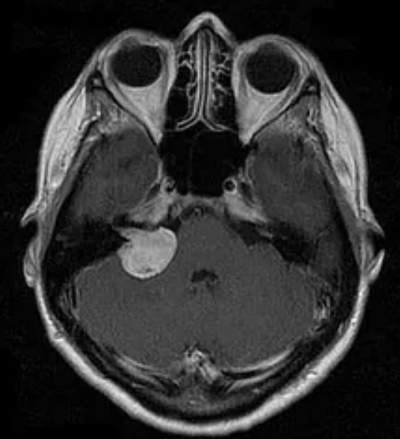
Наиболее информативным методом выявления вестибулярных шванном является МРТ головного мозга с контрастным усилением в режиме Т1 и Т2. Это исследование позволяет определить размеры опухоли, наличие перитуморозного отека, наличие признаков окклюзионной гидроцефалии, которая может быть следствием сдавления опухолью IV желудочка. Кроме этого МРТ позволяет провести дифференциальную диагностику с другими опухолями схожей локализации (чаще с менингиомой задней грани пирамиды височной кости). Еще одним стандартом диагностики является КТ в костном режиме. Независимо от снижения слуха стандартом является проведение аппаратной аудиографии.
Классификация KOOS
I стадия: опухоль находится в пределах внутреннего слухового прохода, диаметр экстраканальной части составляет 1-10 мм.
II стадия: опухоль вызывает расширение канала внутреннего слухового прохода, и выходит в мостомозжечковый угол, ее диаметр составляет, 11-20 мм.
III стадия: опухоль распространяется до ствола головного мозга без его компрессии, диаметр составляет 21 - 30 мм.
IV стадия: опухоль вызывает компрессию ствола головного мозга, ее диаметр более 30 мм.
Классификация M. Samii
Т1 – интрамеатальная опухоль.
Т2 – интра-экстрамеатальная опухоль.
Т3а – опухоль заполняет мостомозжечковую цистерну.
Т3b – опухоль распространяется до ствола головного мозга.
Т4а – опухоль вызывает компрессию ствола.
Т4b – опухоль грубо деформирует ствол мозга и IV желудочек.
Тактика лечения
В зависимости от размеров опухоли, клинической симптоматики, возраста больного, тяжести его состояния, наличия сопутствующей патологии возможны 3 варианта тактики лечения:
- динамическое наблюдение;
- хирургическое лечение;
- стереотаксическая радиохирургия.
Динамическое наблюдение
Учитывая, что вестибулярная шваннома является доброкачественной опухолью с невысокими темпами роста, при небольших ее размерах, отсутствии или минимальном неврологическом дефиците возможен выбор выжидательной тактики. Особенно такой подход оправдан у пожилых людей, или у пациентов с выраженной декомпенсированной соматической патологией. Однако, в большинстве случаев, учитывая риски, связанные с возможным ростом опухоли, более оправданным считается выбор активной тактики.
Хирургическое лечение
Наличие у пациента вестибулярной шванномы является показанием к хирургическому лечению. Большие и гигантские размеры опухоли (более 3,5 см.) являются абсолютным показанием к хирургическому лечению. При меньших размерах возможно проведение радиохирургического лечения.
Для удаления вестибулярных шванном в настоящее время используются три основных доступа: транслабиринтный, ретросигмовидный (наиболее часто используемый) и доступ через среднюю черепную ямку. Каждый из них обладает своими преимуществами и своими же недостатками. В последние годы в связи с развитием микрохирургической техники результаты хирургического лечения пациентов значительно улучшились. Летальность после удаления вестибулярных шванном колеблется в пределах (0-3%), рецидивы опухоли наблюдаются в 5-10%.
В настоящее время превалирующим фактором результативности хирургического лечения считается качество жизни пациента, поэтому интраоперационная тактика в большей степени должна быть нацелена на достижение именно этой цели. Такие послеоперационные осложнения как паралич лицевого нерва (до 25%), нарушения глотания, глазодвигательные нарушения, несут существенную угрозу инвалидизации, поэтому проведение таких операций диктуют высокие требования к профессиональной подготовке оперирующего нейрохирурга. Из послеоперационных осложнений также следует отметить ликворею у 2-20% пациентов, которая иногда может потребовать проведение повторной операции для закрытия ликворного свища; кровоизлияние в ложе операции (1-2%); отек мозжечка и ствола мозга; гемипарез; менингит (1,2%); раневую инфекцию (1,2%); парез VI черепного нерва (1-2%) и парезы других, ниже расположенных черепных нервов; подкожную гематому (3%).
Стереотаксическая радиохирургия
Целью радиохирургического метода является контроль роста опухоли. Стабилизация процесса и даже уменьшение размеров наблюдается в 85-94% случаев, что соответствует мировым данным. Другим критерием эффективности лучевой терапии является высокий (до 98%) показатель отсутствия операции после проведения облучения. Важным также является сохранение функции улиткового и других черепных нервов в случаях, когда это возможно, а также улучшение неврологического статуса пациента. Эффективность применения Гамма-ножа при лечении больных с вестибулярными шванномами создало реальную альтернативу хирургическому лечению при опухолях, размеры которых не превышают 3,5 см, при этом метод радиохирургии лишен недостатков хирургического метода лечения.
После облучения опухоли гамма-ножом возможно как уменьшение ее размеров, так и временное их увеличение. Третьим возможным вариантом развития событий может быть продолженный рост опухоли, однако, это происходит нечасто (от 0 до 7% в течение 10 лет).
